Clima ético y conflictos éticos: Retos para los comités de ética hospitalaria*
Ethical climate and ethical conflicts: Challenges for hospital ethics committees
Clima ético e conflitos éticos: Desafios para os comitês de ética hospitalarSentido e significado do deslocamento forçado de crianças
* Este escrito corresponde a algunos apartados de la propuesta de tesis doctoral presentada a la Universidad El Bosque para optar a la Candidatura de doctora en Bioética.
** Enfermera, Especialista en Bioética y Magíster en Administración en Salud, Pontificia Universidad Javeriana. Candidata a doctora en Bioética, Universidad El Bosque. Profesora asociada, Facultad de Enfermería, Universidad Nacional de Colombia. Correo electrónico: glarangob@unal.edu.co
Copyright: Esta revista provee acceso libre inmediato a su contenido bajo el principio de que hacer disponible gratuitamente investigación al publico apoya a un mayor intercambio de conocimiento global. Esto significa que se permite la copia y distribución de sus contenidos científicos por cualquier medio siempre que mantenga el reconocimiento de sus autores, no haga uso comercial de las obras y no se realicen modificaciones de ellas.

RESUMEN
Los importantes cambios en la forma de prestación de los servicios de salud y los avances tecnológicos y científicos, plantean a los comités de ética hospitalaria un nuevo reto: promover mejores climas éticos organizacionales para reducir los conflictos éticos en los profesionales de salud.
En este documento se analiza por qué el clima ético puede conducir a la ocurrencia de conflictos éticos en los profesionales de salud y se plantean, desde la teoría, las maneras como se expresan estos conflictos.
Palabras clave: Clima ético, conflicto ético, atención en salud, profesión, angustia moral.
ABSTRACT
Important changes related to current health care delivery systems as well as technological and scientific advances, are a challenge for hospital ethics committees (HEC) because, today, HEC must promote better ethical climates in order to reduce ethical conflicts in health care professionals.
This article analizes the reasons why ethical climate can lead to ethical conflicts in health care professionals, and the ways these conflicts are expressed, from a theoretical perspective.
Key words: Ethical climate, ethical conflict, health care, profession, moral distress.
RESUMO
As importantes mudanças na forma de prestação de serviços de saúde e os avanços científicos e tecnológicos colocam os comitês de ética hospitalar num novo desafio: promover melhores climas éticos organizacionais de forma a reduzir os conflitos éticos entre os profissionais de saúde.
Este artigo discute por que o clima ético pode levar à ocorrência de conflitos éticos nos profissionais da saúde e suscita, a partir da teoria, os modos como se expressam tais conflitos.
Palavras-chave: Clima ético, conflito ético, atenção à saúde, profissão, angústia moral.
INTRODUCCIÓN
El sistema de salud colombiano supone un importante reto para los comités de ética hospitalaria. Asentado en una sociedad pluralista y multicultural, este sistema de salud sitúa en el mismo escenario –la organización de salud– tres éticas distintas: la ética de los negocios, la ética profesional y la ética clínica. Mientras que los trabajadores perciben lo que para la organización es lo correcto o incorrecto dentro de ella (clima ético), estos valores y principios transmitidos por las organizaciones pueden encontrarse con los procedentes de la ética profesional y la ética clínica, generando una serie de conflictos éticos a los profesionales.
Por esta razón, el clima ético en las instituciones hospitalarias se ha convertido para los comités de ética en un asunto de inevitable abordaje. En el futuro, estos comités deberán proponer a las organizaciones mecanismos para mejorar el clima ético al interior de las instituciones de salud, de manera que esto redunde en la minimización o al menos en la regulación de los conflictos que se suscitan en razón a las diferencias entre los valores profesionales, los de la ética clínica y los de la ética de los negocios.
Pero para abordar este asunto es pertinente en principio definir qué es el clima ético, para luego comprender la manera como este influye en los conflictos éticos que se presentan a los profesionales de salud.
Para hablar de clima ético es necesario reconocer la organización como agente moral, que lo es, en varios sentidos: al igual que las personas, tiene unos objetivos, que se especifican en sus declaraciones y en su misión; las organizaciones actúan y son el resultado de decisiones colectivas, como se expresa en sus políticas; adicionalmente, estas son evaluadas normativamente, porque se les demanda una responsabilidad, así que esta evaluación se hará conforme a su rol de agentes, a la naturaleza de sus acciones y por los efectos que tengan sus acciones (Spencer y otros, 2000).
El clima ético es un tipo de clima laboral que se entiende "como un grupo de climas prescriptivos que reflejan los procedimientos, políticas y prácticas organizacionales con consecuencias morales. Estos climas surgen cuando los miembros creen que ciertas formas de comportamiento o razonamiento ético son estándares esperados o normas para la toma de decisiones dentro de una firma" (Cullen J. B., Víctor B. y Bronson JW., 2006). El clima organizacional es entonces el carácter de la organización (Spencer y otros, 2000, p. 27).
Se trata, en palabras de Martin y Cullen de "la percepción de lo que constituye comportamiento correcto, de manera que se convierte en un mecanismo psicológico a través del cual se manejan los asuntos éticos. El clima ético influye en la toma de decisiones y el subsecuente comportamiento en respuesta a los dilemas éticos... [y] determi na el criterio moral que sus miembros utilizan para comprender, pensar y resolver estos asuntos.
A través de este proceso, los valores organizacionales se transforman en acciones que, en consecuencia, se reflejan en variados resultados de trabajo" (Martin K. D. y Cullen J., 2006, p. 177). Como se ve, el clima ético expresa cuál es el comportamiento correcto para una organización y guía la resolución de los dilemas sirviendo como orientador de lo que se debe hacer cuando se enfrentan conflictos de valores. Esto incluye no solamente las percepciones de lo que constituye un comportamiento ético, sino también los procesos, es decir, cómo manejar los asuntos éticos (Spencer y otros, 2000, p. 28).
Spencer y cols., lo definen como "la relación entre las expectativas de una organización (sus expectativas de sí misma y las expectativas que otros tienen de ella) y sus logros. Si las decisiones, acciones y proyectos de una organización, y los resultados de esas acciones, son consonantes con lo que se espera de ella, juzgamos que tiene un buen, esto es, un positivo, clima ético. Si hay una amplia disparidad entre expectativas y resultados, y hay una razón para cuestionar la validez ética de la organización, se le adscribe un clima ético negativo" (2000, p. 28).
Así, el clima ético organizacional define la organización en sus relaciones internas y externas y le permea como un todo. A través de las declaraciones, de la misión, de los códigos de ética y las políticas sobre asuntos particulares es que se articula el clima ético, afectando así las actitudes y actividades de las personas de la organización (Spencer y otros, 2000, p. 6).
En un clima ético positivo hay una cultura organizacional "donde la misión y la visión de la organización son consistentes con sus expectativas para el desempeño profesional y de gestión y consistente con los objetivos de la organización como realmente son practicados" y "refleja las normas sociales por las cuales las organizaciones deberían valer" (Spencer y otros, 2000).
Pero, ¿cómo puede suscitar el clima ético organizacional en las instituciones de salud en general y en las hospitalarias en particular, la ocurrencia de conflictos éticos en los profesionales?, ¿por qué surgen los conflictos en las organizaciones de salud?
Cortina y Conill señalan que en las organizaciones sanitarias participan por lo menos dos tipos de profesionales, cuyos móviles, según sus palabras, pueden entrar en conflicto: los gestores, que tienden a lograr una mayor eficiencia, haciendo énfasis en el análisis costo-beneficio y en el análisis costo-oportunidad, y los profesionales de salud que ven en el bien del paciente la meta de su profesión (Spencer y otros, 2000).
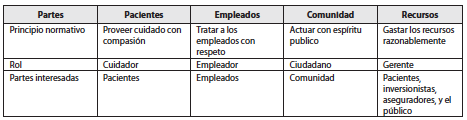
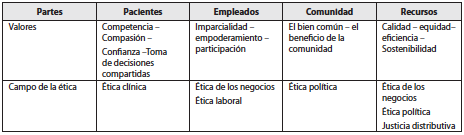
A juicio de Winkler y Gruen (2005), si en la ética clínica ha de pensarse en la beneficencia, la justicia, la autonomía y la no maleficencia como los valores morales y las obligaciones morales de los médicos con sus pacientes, una serie de principios deben representar los valores intrínsecos de las organizaciones y apoyar la solución de los problemas que estas encaran. Su propuesta se presenta en el siguiente cuadro, en el que se muestran las partes interesadas, que reclaman de estas organizaciones ciertos valores y principios:
Fuente: Winkler, E. y Gruen, R.
Estos conflictos se han suscitado por varias razo nes: la primera de ellas es que la relación profesional de salud–paciente cambió, y en ella hoy ha de entenderse la incursión de otras partes interesadas. Esto sugiere que se trata de un problema complejo que no puede ser abordado desde la deontología de cada una de las profesiones. Es preciso considerar las partes interesadas en la producción de la atención en salud para dar respuesta a las necesidades de salud de las personas y las poblaciones.
Según Daniels (2008), con el avance de la tecnología médica la entrega del producto denominado atención en salud, antes controlada en su totalidad por los médicos, está siendo controlada ahora por otros, de manera que hoy la atención en salud solo puede ser entregada por el médico si otras partes interesadas están disponibles y cooperan en su producción y entrega. Dado que hay otros varios interesados en producir y financiar este producto, tienen el legítimo interés de saber de la condición de los pacientes.
Emanuel, citado por Bishop y otros (1999), señala que el contexto de la ética médica no se limita ahora a dar solución a casos individuales, sino que también se acompaña de estructuras institucionales que deben proteger y promover el bienestar del paciente. La responsabilidad fiduciaria, aquella que se deriva del depósito que hace un paciente de su confianza en el médico (profesional de salud en general), no es exclusiva de este; la empresa, en su conjunto, ha entrado a ser corresponsable.
Por ello el discurso bioético dentro de los comités de ética de la atención en salud está considerando hoy asuntos relacionados con las organizaciones (Bishop L. J., Cherry M. N. y Darragh M., 1999), en donde, según Potter, confluyen unos individuos "que tienen la responsabilidad sobre lo que las organizaciones hacen, al costo que sea, y con el coraje que se basa en la convicción de lo que es correcto y lo que es justo" (citado por Bishop L. J., Cherry M. N. y Darragh M., 1999).
Reconociendo la complejidad de este asunto, y a partir de los hallazgos de algunos estudios que mostraban cómo aumentaban las demandas innecesarias de servicios, así como la exposición innecesaria a riesgos, y los abusos en la admisión y dada de alta de los pacientes, desde 1995 la Joint Comission on Acreditation of Health Care Organizations (JCAHO) empezó a solicitar requisitos para asegurar que las prácticas hospitalarias fueran éticas. Los estándares se basaron en el reconocimiento de que la obligación de los hospitales con los pacientes se deriva de dos relaciones: la primera de ellas es la del proveedor–paciente, gobernada por la "ética clínica" y la segunda, la relación del consumidor–productor, orientada por la ética de los negocios (Bishop L. J., Cherry M. N. y Darragh M., 1999).
En los Estados Unidos, de hecho, la literatura bioética contiene descripciones de comités de ética de atención en salud que se han reconfigurado para manejar asuntos institucionales. La preocupación radica en que efectivamente el clima ético está afectando las decisiones sobre los pacientes. Por ello, Bishop y colaboradores (1999) llaman la atención sobre la necesidad de incorporar en el discurso bioético esta temática.
Una segunda transformación tiene que ver con el lenguaje empresarial que se ha incorporado en el ámbito de las instituciones de salud, lo que para los profesionales resulta conflictivo frente a los objetivos de sus profesiones. Según Cortina (2003), los sistemas de salud actuales tiene algunas peculiaridades a partir de las cuales surgen una serie de problemas para la ética de estas empresas: quien paga actualmente es un asegurador o el Estado; pocas veces paga el "consumidor", quien tampoco decide qué "compra" puesto que es el médico como su agente quien decide por él. Se habla, en una jerga economicista, ya no del paciente sino del consumidor, quien en una condición vulnerable está en manos de otros que toman decisiones por él y, por supuesto, tratándose de un bien básico la asistencia sanitaria, habría que preguntarse –como lo sugiere Cortina– si se puede considerar una mercancía.
Se espera que el médico actúe bajo el principio de primacía, poniendo los intereses de los pacientes antes que los suyos para preservar la agencia fiduciaria (Daniels, 2008). Pero este principio se evidencia en una dinámica en la que participan otros principios de las organizaciones, que se traducen en políticas, procedimientos y
prácticas con contenido ético que percibe el profesional de salud y que afectan sus decisiones.
Es evidente que la incorporación del lenguaje empresarial en las instituciones prestadoras de servicios de salud ha creado una serie de conflictos entre lo que la ética profesional de los profesionales de salud les obliga –el paciente está siempre primero–, y lo que la organización les solicita. El profesional ha de mantener su integridad como profesional, aún sin tener el control y la autonomía sobre sus condiciones de práctica como antes (Spencer y otros, 2000).
En este sentido se ha pronunciado Daniels (2008) al señalar que "[L]os mercados pueden y de hecho amenazan los valores centrados en los pacientes a menos que reconozcamos claramente cómo las normas profesionales deberían ser modificadas", en la medida en que "el rol de agencia de los médicos se vuelve cada vez más complejo".
Una tercera transformación es justamente los importantes y rápidos avances tecnológicos en el campo médico que han suscitado una serie de cuestionamientos, ya no solamente para los profesionales sino también para las organizaciones en términos de beneficencia y justicia. Así pues, la tecnología en salud ha afectado las dinámicas de los sistemas de salud del mundo, que se expresan en las prácticas de cada uno de los actores de estos sistemas de salud, incluyendo la dinámica de los prestadores, que se observa en su clima ético y que repercute a su vez en las consideraciones sobre el derecho a la salud y el respeto a la dignidad de las personas usuarias. Esto le concede a esta problemática un carácter bioético.
Una cuarta transformación tiene que ver con la desconfianza que hay de los profesionales de salud, así como en el público, por las verdaderas razones que suscitan la no prestación de ciertas atenciones en salud.
Los sistemas de salud alrededor del mundo son objeto de permanente análisis, en relación con los justos que son y la forma como contribuyen a que el llamado hoy "bien" de la atención en salud, sea recibido de manera oportuna, accesible y con calidad por los ciudadanos. Bishop y Cols. (1999) mencionan como ejemplo que las prácticas de marketing y de admisión de los pacientes que tradicionalmente han sido vistas desde la ética de los negocios, conducen a admisiones o demanda de servicios innecesarios que exponen al paciente a riesgos y complicaciones a los cuales no tendría por qué exponerse. De la misma manera, la subutilización de servicios requeridos podría conducir a resultados de salud menores que los óptimos.
Para algunos, la responsabilidad fiduciaria del proveedor de informar y proteger al paciente ha sido fragmentada por las prácticas de negocios de los aseguradores (Bishop L. J., Cherry M. N. y Darragh M., 1999). Esta preocupación no es gratuita y procede de los modelos de managed care, que según Williams y Torrens, citados por Huber (2000), es ese "esfuerzo organizado por los planes de aseguramiento en salud y los proveedores para usar incentivos financieros y acuerdos organizacionales para alterar el comportamiento del proveedor y del paciente de manera que los servicios de atención en salud sean entregados y utilizados de una manera más eficiente y menos costosa".
Como lo explica Castaño (2005), el managed care surge de la necesidad de los aseguradores de controlar las decisiones médicas o establecer incentivos, para que con base en ellas, fuera posible prestar servicios reconociendo las restricciones presupuestales de las primas. Si bien, algunos modelos han sido virtuosos, otros han sido perversos y se basan en el descreme del mercado y en poner barreras al acceso (Castaño R. A., 2005).
Dos estudios citados por Ulrich (2003) muestran cómo responden a esto los profesionales de salud. Uno de ellos, realizado por la Kaiser Foundation Family reportó que el 26% de los médicos y el 30% de las enfermeras señalaron que exageraban la condición de los pacientes
para obtener la cobertura que consideraban era necesaria. En otro estudio, el 26% de los médicos reportaron que era necesario "jugarle al sistema". Se trata de intentos por obtener lo que los pacientes necesitan. Para Ulrich, esto evidencia que hay un conflicto entre la economía y la ética que pone en situaciones peligrosas de lealtades divididas a los proveedores de salud, que desconfían del propio sistema en el que están inmersos.
Estas transformaciones no han sido ajenas a las del sistema de salud colombiano, aun para aquellos regímenes especiales que no están regidos por el Sistema General de Seguridad Social en Salud, como son los regímenes de salud de las Fuerzas Militares y Policía y el del Magisterio.
Así, los valores y principios que transmiten las organizaciones de salud a sus empleados según su percepción, es decir, el clima ético, está generando conflictos, porque los profesionales perciben que las organizaciones en las que trabajan no están atendiendo a la misión, principios y valores con los cuales dicen identificarlos y que hay una brecha entre lo que dicen hacer y lo que efectivamente hacen.
La bioética en general, y los comités de ética hospitalarios en particular, tienen entonces un nuevo desafío: familiarizarse con el lenguaje del clima ético para poder crear un ambiente ético institucional que facilite la comprensión y el manejo de asuntos relacionados con la administración de las organizaciones de salud, así como aquellos que se suscitan del desempeño organizacional de este tipo particular de organizaciones, más allá de los asuntos estrictamente clínicos.
Esto significa que la bioética tiene que comenzar a abrirse campo en el análisis de la importancia del clima ético en las organizaciones sanitarias y su relación con los conflictos éticos que se presentan en las organizaciones. Los comités de ética tendrán que promover climas éticos que favorezcan el manejo de estos conflictos de manera que, si no logra minimizarlos, al menos permita regularlos.
En este sentido es prudente mencionar los conflictos éticos a los que se pueden enfrentar los profesionales en este contexto del ejercicio profesional. Los conflictos pueden ser de dos tipos (Spencer y otros, 2000, p. 73):
El conflicto de interés es aquella situación en la que entran en conflicto la profesión de una persona, su juicio profesional o su código profesional con otras demandas o influencias que podrían comprometer ese juicio profesional. Aunque es esperado que estos conflictos se presenten, lo importante es trazar lineamientos para mitigar estas situaciones.
De otro lado, se presenta el conflicto de obligación, en el cual se encuentran obligaciones que compiten entre sí y que impiden honrarlas a ambas o hacerlo adecuadamente. La obligación que el profesional de salud en tanto tal tiene con el paciente y las obligaciones que la organización le demanda en su condición de empleado es un ejemplo de ello. Hay demandas de rol como profesional y como empleado que generan conflicto. La toma de decisiones en un escenario de recursos limitados mientras está presente la necesidad de servir a los pacientes es causa de conflicto para el profesional.
Cuando una organización de salud establece que su misión es servir a los pacientes pero se centra en la utilidad, pone a sus gerentes y a la organización en su conjunto en conflictos de obligación y de interés (Spencer y otros, 2000).
Ahora bien: ¿cómo se expresan estos conflictos? El conflicto moral se experimenta, según Jameton, citado por Coirley y otros (2005), de tres maneras:
La incertidumbre moral: Cuando no se está seguro de qué valores o principios morales aplican a una situación. Se expresa, según Hamric y otros (2006) por la sensación de que algo no anda bien, pero puede ocurrir que la persona se mantenga en silencio, puesto que considera que se vería como tonta si preguntara al respecto.
El dilema moral: Cuando dos o más principios morales aplican pero apoyan cursos de acción mutuamente inconsistentes (Jameton, citado por Coirley y otros, 2005). Según Hamric y otros (2006), la educación en ética clínica se ha centrado en enseñar cómo identificarlos, y explorar las justificaciones de los cursos de acción que se presentan.
La angustia moral: Cuando se sabe qué es lo correcto para hacer pero hay restricciones para que sea posible llevar a cabo ese curso de acción correcto. Los conflictos entre la búsqueda de lo que es mejor para el paciente y la búsqueda de los objetivos del managed care se han aumentado (Jameton, citado por Coirley y otros, 2005).
Según Hamric y otros (2006), en estos casos los obstáculos podrán estar relacionados con la falta de una adecuada supervisión, limitaciones institucionales o legales, o se ejemplifican en el poder que tienen los médicos sobre los enfermeros. Estos autores consideran que a la definición de Jameton se le debe agregar que esta angustia se genera porque los profesionales no tienen información suficiente (de otros profesionales, del paciente o de su familiar, por ejemplo), información que, una vez obtienen, les permite eliminar la angustia.
En general, como producto de la angustia moral, queda en los profesionales el denominado residuo moral, ese sentimiento de angustia que se vive de manera prolongada después de ocurrida la situación, en la que los profesionales sienten arrepentimiento o creen que traicionaron sus propios valores o que se comportaron "antiéticamente".
Los autores citan a Bartholome, quien hace referencia a la importancia de las jerarquías verticales en la ocurrencia de la angustia moral. Este autor precisa que se trata de un problema muy real, especialmente para los profesionales de salud no médicos, que se ven involucrados estrechamente con los pacientes pero que tienen poco o ningún poder de dar respuesta cuando lo que ocurre "parece estar mal" profesión (Bartholome W., citado por Hamric y otros, 2006, p. 18).
La angustia moral ha tenido una consecuencia negativa enorme en los profesionales de salud: Ha comprometido su integridad moral y, por tanto, el cuidado o la atención que proveen (Hamric y otros, 2006, p. 18). Esta angustia moral podría causar en ellos sentimientos como ira, culpa, depresión e inclusive síntomas físicos, como ocurre en las enfermeras, en las que la angustia moral contribuye al síndrome de quemarse por el trabajo y al retiro del sitio de trabajo o incluso al abandono de la profesión (Bartholome W., citado por Hamric y otros, 2006, p. 18).
A las fuentes de angustia moral que se han venido abordando desde la clínica, como los tratamientos innecesarios, la prolongación de la vida con tratamientos agresivos, se suman otras como el inadecuado consentimiento, la falta de competencia de los profesionales para el cuidado, sentirse "en el medio", sentir la total falta de poder y la falta de conocimiento. Otros son la falta de tiempo, de apoyo administrativo, las restricciones y la cultura organizacional, el compromiso que hay del cuidado debido a las presiones para reducir costos, los problemas relacionados con los reembolsos (podría ilustrarse esto con las "glosas" de facturas que las EPS hacen a las IPS retrasando los pagos), y las diferencias en las perspectivas profesionales (Hamric y otros, 2006).
Como puede observarse, los conflictos éticos se expresan de diversas formas y son por lo menos dos tipos: conflicto de interés y conflicto de obligación. Nótese que las situaciones que
generan cualquiera de los tipos de conflicto tienen que ver con la presencia de valores y principios que se encuentran desde comprensiones distintas de la organización: la organización como empresa, como espacio para el logro de los objetivos de salud, como lugar de trabajo a cambio de una remuneración… en fin. Por ello trabajar en el clima ético organizacional contribuiría a reducir y minimizar estos conflictos, de manera que sea posible atender los objetivos de las denominadas partes interesadas, sin que ello vaya en contravía de los objetivos de los sistemas de salud del mundo, de reducir la vulnerabilidad de enfermar y de morir de las personas y las poblaciones.
REFERENCIAS BIBLIOGRÁFICAS
CASTAÑO, R. A. (2005). Estado, mercado y análisis económico: Complementos o sustitutos. Gerencia y políticas en salud. 4, 8, pp. 79-90.
COIRLEY M., MINICK P., ELSWICK R. K. y JACOBS M. (2005). Nurse moral distress and ethical work environment. Nursing Ethics . 12, 4, pp. 381–390.
CORTINA, A. (2003). Conferencia: Ética de las instituciones de salud. Disponible en http://medicina.udd.cl/centro–bioetica/files/2010/10/conferencia_adela_cortina.pdf. Consultado el 26/11/2009.
DANIELS, N. (2008). Just Health. Meeting health needs fairly. Cambridge: Cambridge University Press.
HAMRIC, A.; DAVIS, W. y CHILDRESS, M. (2006). Moral distress in health care professionals. What is it and what can we do about it? Thepharos . Winter, 2006, pp. 1–23. Disponible en www. healthsystem.virginia.edu/internet/him/hamricdavismdc.pdf. Consultado el 03/12/2009.
HUBER, D. (2000). L eader ship and Nursing Care Management. United States of America: Saunders.
MARTIN, K. D. y CULLEN, J. (2006). Continuities and extensions of ethical climate theory: A meta–analytic review. Journal of Business Ethics.69, pp. 175–194.
SIMON, P. (2006). Ética de las organizaciones sanitarias. San Sebastián: Triacastela.
SPENCER, E.; MILLS, A.; RORTY, M. y WERHANE, P. (2000). Organization ethics in health care . Oxford University Press: New York.
ULRICH, C. M.; SOEKEN, K. L. y MILLER, N. (2003). Ethical Conflict Associated with Managed care: Views of Nurse Practitioners. Nursing Research . 525, 3, pp. 168–175.
WINKLER, E. C. y GRUEN, R. (2005). First principles: substantive ethics for healthcare organizations. Journal of Health care Management . 50, 2, pp. 109–119.